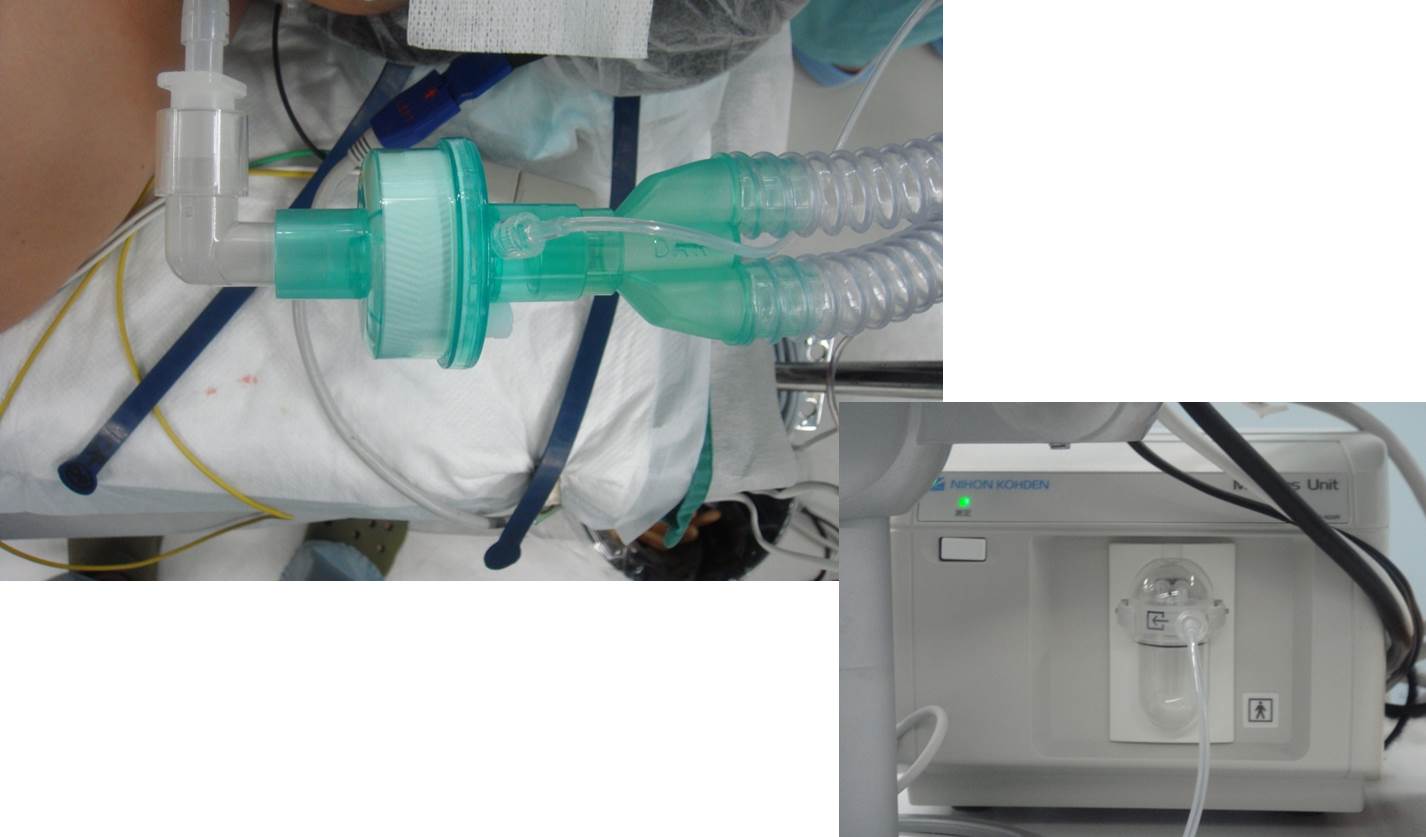
気道内圧
気道内圧は、陽圧換気時に大体10~20cmH2Oを示します。これが異常に高いとき、あるいは突然高くなったときは、痰などの分泌物による気道閉塞や、なんらかの原因による麻酔回路の閉塞、気腹や腹腔内容物による横隔膜の圧迫、気胸、喘息発作、気道浮腫などを原因として考えます。反対に低いとき、あるいは低くなったときは、麻酔回路が患者さんから外れているか麻酔回路にリークがある可能性があります。開胸手術により胸腔内圧が低下した場合や、腹水などの除去により腹腔内圧が低下した場合も気道内圧は下がります。また肺気腫患者では肺のコンプライアンスが高いため低くなります。
| 気道内圧が高いとき |
|---|
|
| 気道内圧が低いとき |
|
次の動画は、実際の麻酔器で陽圧換気をしている様子を示しています。カメラは、気道内圧計によっていきます。この患者の最高気道内圧は、14cmH2Oぐらいであることがわかります。
一回換気量・呼吸回数
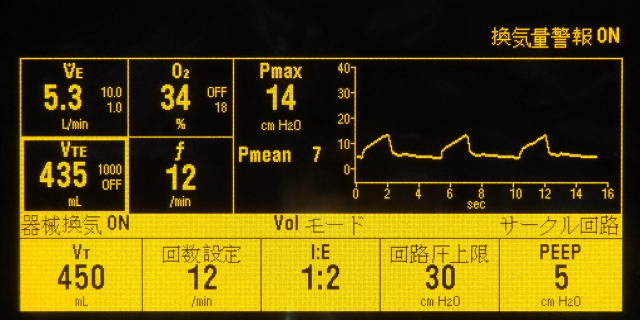
麻酔中の陽圧換気法には従量式と従圧式があります。従量式は一回換気量を設定すると器械は設定された量の換気を設定された回数だけ行ないます。以前は一回換気量を10ml/kgと設定することが多かったのですが、最近では肺を陽圧換気によって伸縮させること自体がストレスとなり肺損傷などを引き起こすことがあるといわれており、6ml/kg程度にすることが多くなっています。これをLung protective strategyといいます。また、拘束性病変により肺のコンプライアンスが低い場合は、異常に高い気道内圧を示すことがあるため注意が必要です。
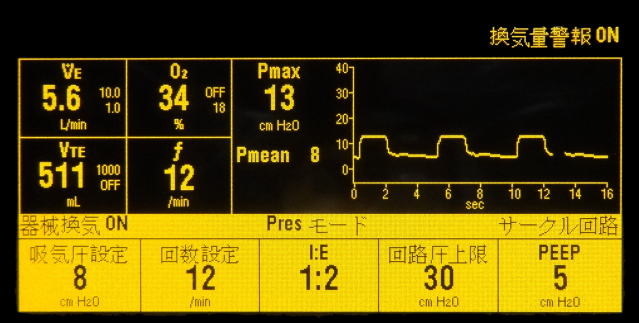
一方従圧式は一回換気量の代わりに最高気道内圧を設定することで、器械は設定された気道内圧に達するまで気体を送り込みます。この場合、気道内圧の変化、例えば筋弛緩薬の効果が切れてきたことによる胸郭コンプライアンスの低下や手術手技による圧迫などで気道内圧が上昇した場合、送られる気体の量は低下しますので、実際の一回換気量を注意深く観察する必要があります。
次の動画は、従量式の陽圧換気で、一回換気量が450ml、呼吸回数12回、PEEP:5cmH2Oと設定されています。実際に測定された一回換気量 (VTE)は、換気ごとに変化していることがわかります。その他に、分時換気量 (VE)、吸入酸素濃度 (O2)、最高気道内圧 (Pmax)、呼吸回数 (f)が示されています。
陽圧換気の設定
経皮的酸素飽和度モニター
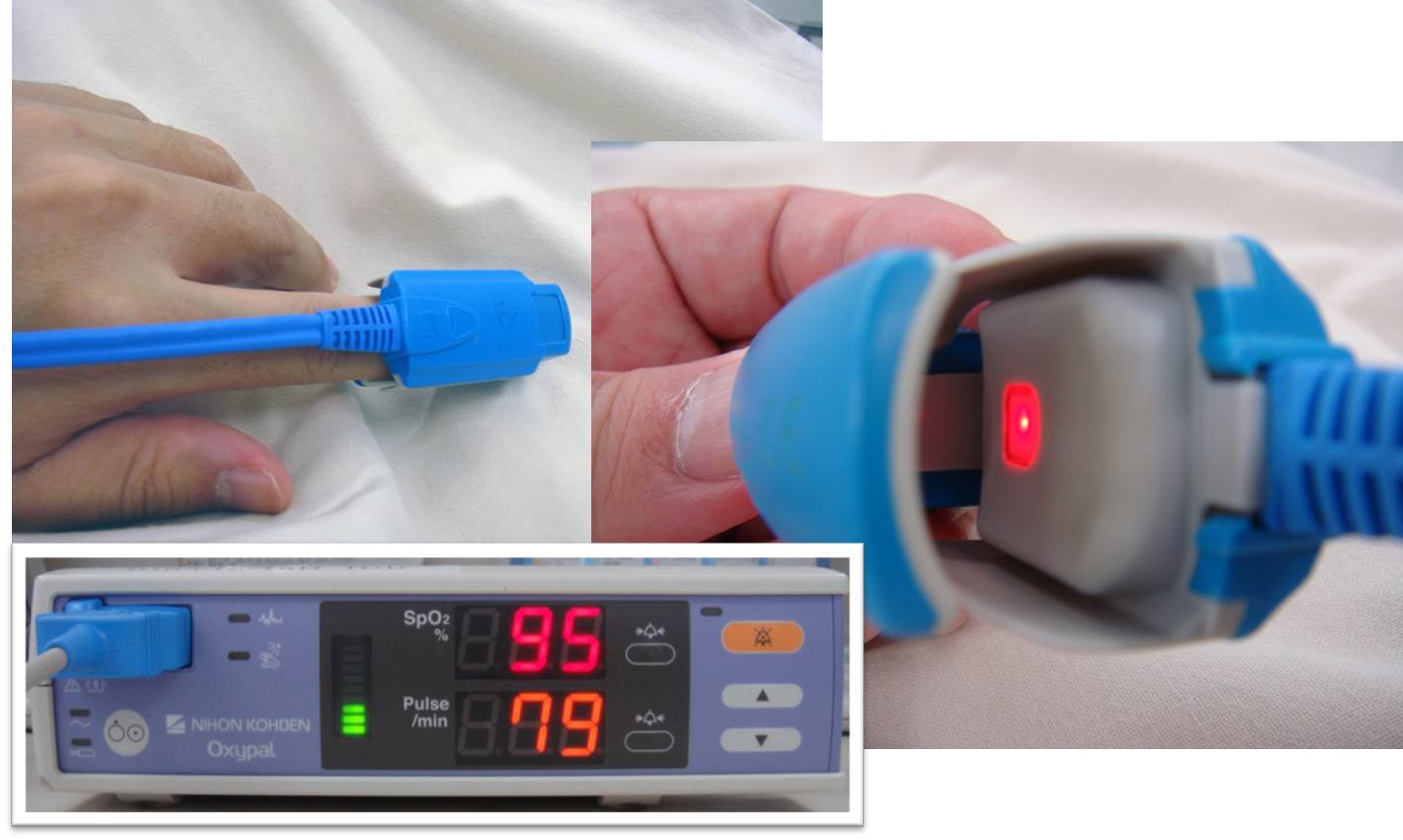
経皮的酸素飽和度モニター(サチュレーションモニター)は指につけることで非侵襲的に動脈血中の酸素飽和度を測定できます。プローブ(指につける部分)をみてみると写真のように赤く光っています。これは赤外線の吸光度を用いて酸素飽和度を測定しているためです。ただ普通に吸光度を見ただけではそれが、静脈血なのか動脈血なのかわかりません。そこで「動脈は拍動している」という特徴をいかし、拍動成分のみの吸光度をみることで動脈血の酸素飽和度を測定できるようになっています。ですから、酸素飽和度モニターでは脈拍数も表示されます。また、酸素飽和度に応じて脈拍を示す音の高さが変わるので、モニターの値を見なくても耳だけで、脈拍数とおおよその酸素飽和度がわかります。
では次の動画で実際の音を聞いてみてください。これは私自身がつけて呼吸を止めて下がってくるところをとっています。90%をきったところでアラームが鳴ります。90%まではなかなか下がりませんが、90%を切ると急速に飽和度が下がりはじめます。ココが重要です。
これには、次の図で示す酸素解離曲線が関係しています。呼吸を止めることで動脈血の酸素分圧は低下していきます。酸素分圧が一定の割合で低下しても酸素飽和度は最初あまり変化しません(①→②)。しかし90%をきると急速に低下していきます(②→③)。90%を切ると余裕が無くなるのです。ただ、90%程度では、実際に目で見た変化、たとえば顔が青い(=チアノーゼ)と感じるかといえば、ほとんどわかりません。この初期の変化を的確に捉えられる非常に優れたモニターといえます。

動脈血液ガス分析
動脈血液ガス分析は実際に動脈血を採血し、その酸素分圧や炭酸ガス分圧を測定します。その他、血液のpHや重炭酸イオン濃度をはじめ、ナトリウム濃度やカリウム濃度、また最近では乳酸値を同時に測定できるものもあります。ちなみに乳酸値は循環不全状態が続くと上昇し、例えば敗血性ショックのガイドラインでは4mmol/lを超えるようであれば直ちに集中治療を開始すべきであるとされています。
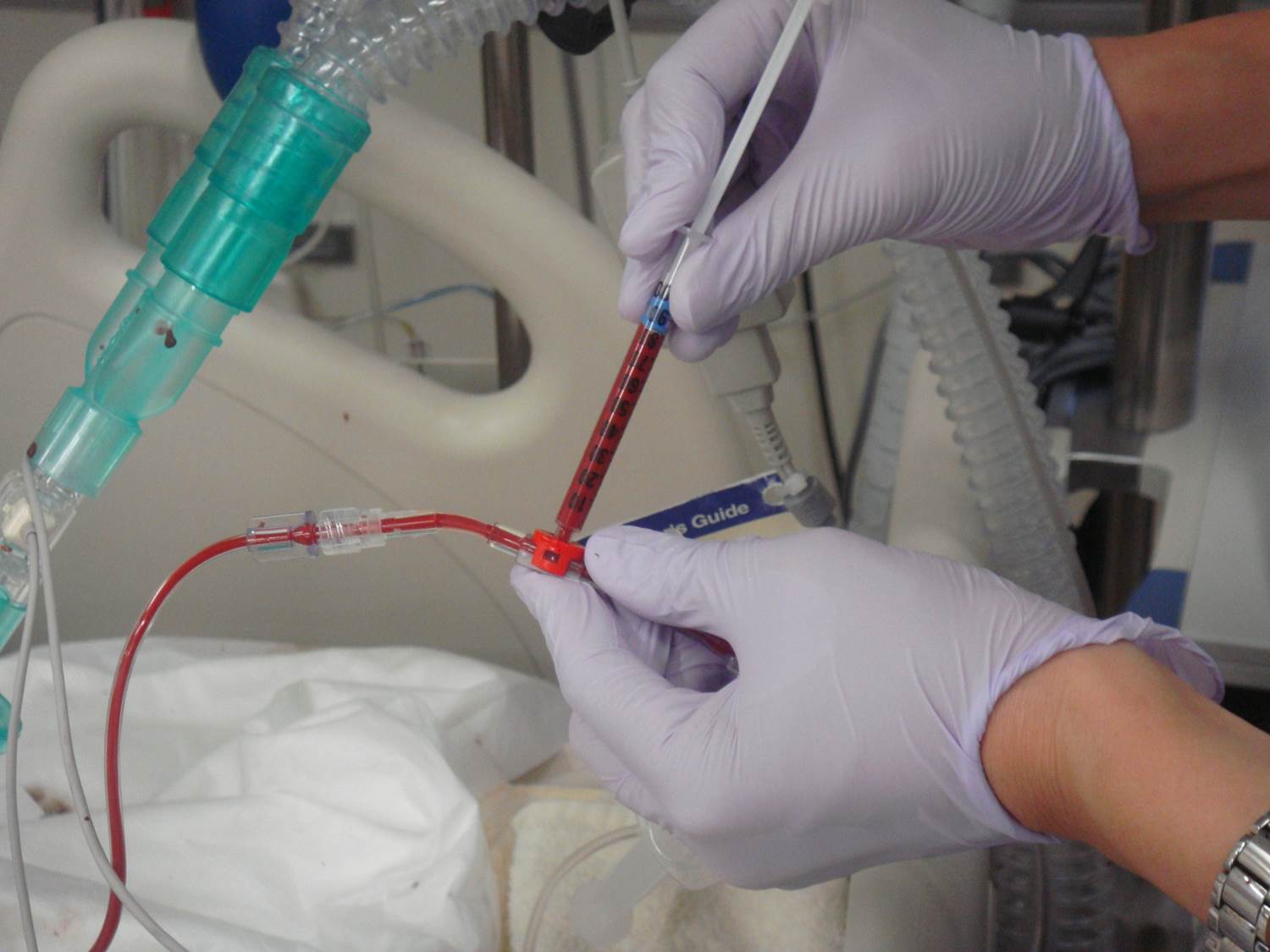
術中やICUでは動脈に留置したラインより採血します。
器械にセットして測定します。2分程度で結果が出ます。
酸素化の判定
動脈血炭酸ガス分圧の判定
正常値:35~45mmHg
動脈血炭酸ガス分圧は主に器械換気時の設定が適切であるか否かを判定するのに用います。正常値より高いときは換気量不足かCO2の産生が発熱などの原因で増加している場合、あるいは換気量が正しくても、死腔やシャント血流の増加により換気血流比に不均衡を生じた場合などが原因として考えられます。低くなる場合は主に過換気であることが多く、それ以外では低体温によりCO2の産生が減少している場合などが考えられます。
| PaCO2が高いとき |
|---|
|
| PaCO2が低いとき |
|
呼気炭酸ガス分圧
換気条件の判定に毎回動脈血の炭酸ガス分圧を測定しているわけではありません。多くの場合は呼気中の炭酸ガス分圧を測定し換気量が正しいかを判定しています。
患者の呼気をサンプリングして器械へ引き込み測定します。
呼吸回路に直接組み込むことで測定するタイプもあります。
実際のモニターでは、次の動画のように呼気炭酸ガス分圧の波形(カプノグラム)が表示されます。
患者の呼吸機能によりカプノグラムに違いが生じます。逆に、カプノグラムから患者の呼吸状態を推測することもできます。

正常
正常な科プノグラムは矩形波になります。
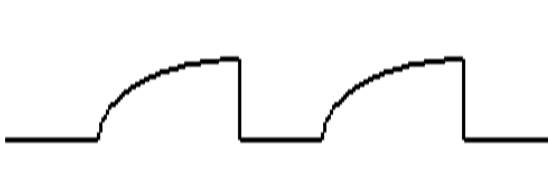
閉塞性肺疾患(CODP)
肺気腫や喘息などの閉塞性肺疾患を持つ患者では、呼気がゆっくり呼出(こしゅつ)されるため右肩上がりの波形になります。
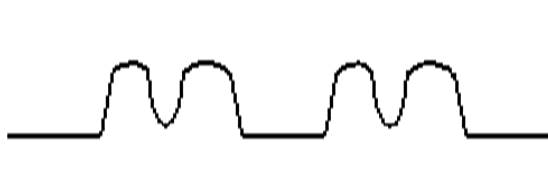
自発呼吸の出現
器械換気中に自発呼吸が出現した場合、機械換気の呼吸の途中で吸気が入ることでこのような波形になります。
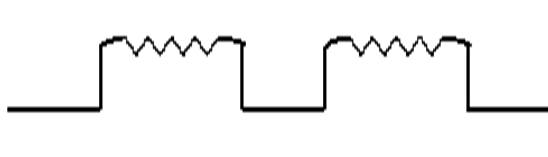
cardiac oscilltion
胸郭のコンプライアンスが低下したとき、心臓の拍動が呼気に影響することでこのような波形を示すことがあります。