尿量・尿の性状
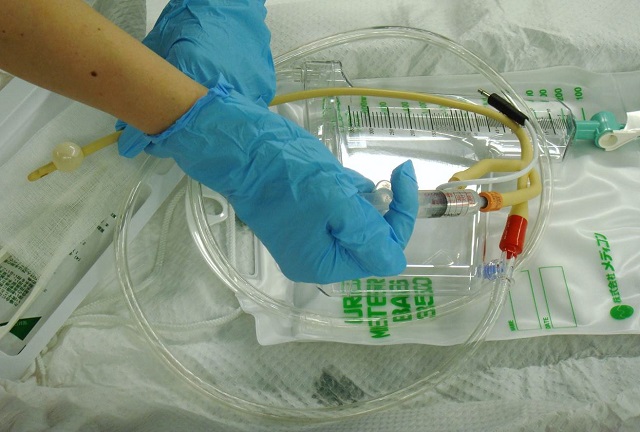
尿量は代謝のモニターであると同時に循環のモニターでもあり、循環血液量の指標となります。麻酔中は尿量が1時間あたり0.5~1ml/kg以上となるように管理します。また右の写真のように先端に温度センサーがついているものもあり、膀胱温を測定できるものもあります。
尿の性状の変化では、例えば人工心肺中に赤血球の機械的破壊が起きて溶血が進んだ場合、尿は赤く変色します。また、血中ビリルビン値が高い場合、褐色のビリルビン尿が観察されます。
尿量からわかること
尿量が多い場合、循環血液量が多い可能性があります。また利尿剤を使用した場合も当然増えますし、高血糖の場合浸透圧利尿が起き尿量が増えます。何らかの原因で尿崩症になった場合、例えば下垂体の手術などの時に尿崩症となることもあります。逆に少ない場合、こちらの方が麻酔中は、はるかに多いのですが、出血や輸液量の不足により循環血液量が減少した場合、あるいは何らかの原因で血管透過性が亢進し血管内から体液が血管外へ漏出する場合が考えられます。また、腎臓の自動調節能を越えた低血圧の場合尿量が低下します。腎不全患者であれば当然尿量は低下しますし、術中に急性腎不全となる場合もあるので注意が必要です。過大なストレス下にある場合、抗ストレスホルモンの一つである抗利尿ホルモンが分泌され尿量が低下することもあります。これらの考えられるいくつかの原因から他の指標をもとに絞り込み対処していきます。
| 尿量が多い場合 |
|---|
|
| 尿量が少ない場合 |
|
体温
体温も重要な代謝の指標となります。様々な測定部位があり、用途に応じて使い分けます。
- 直腸温
- 環境温に影響されにくい中枢温として見ています。しかし開腹手術の場合は低く表示されがちになります。また、直腸温は温度プローベを直腸に挿入して測定するのですが、時に術中に抜けたりすることもあります。
- 膀胱温
- 直腸温と同じく環境温に影響されにくい中枢温として見ています。尿道カテーテル先端に温度センサーがついており、直腸温と異なり術中に抜けることはありません。
- 鼓膜温
- 真の意味での中枢温である、脳の温度をもっとも反映する温度です。鼓膜を傷つけることがあるので 注意が必要です。
- 血液温
- 肺動脈カテーテルが挿入された症例では、カテーテル先端の温度センサーにより血液温が測定できます。
- 皮膚温
- 末梢温として皮膚温を測定します。中枢温との差をみることで末梢循環の状態を推測できます。
様々な要因により、麻酔中の体温は変化しますが、低下することの方がずっと多いと言えます。それは、①手術室が寒い上に患者は裸で、場合によっては臓器が露出されている。②筋弛緩薬の使用により患者は震えて体温を産生できない状態にあるためです。
| 体温が高い場合 |
|---|
|
| 体温が低い場合 |
|
低体温の弊害
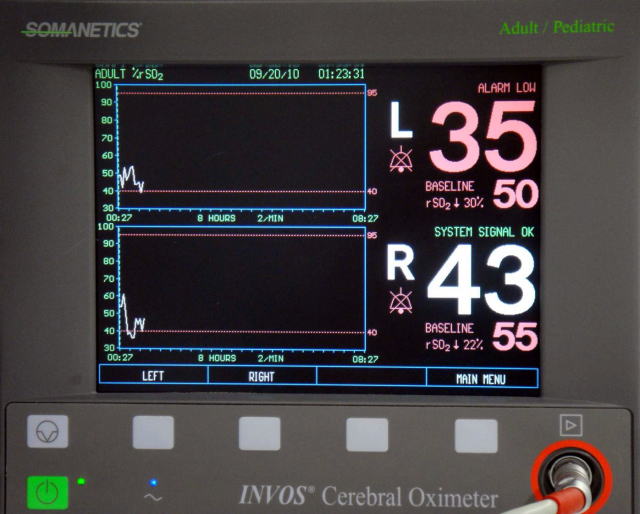
脳内酸素飽和度モニター
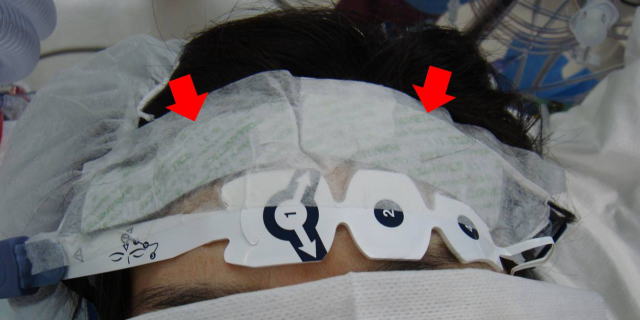
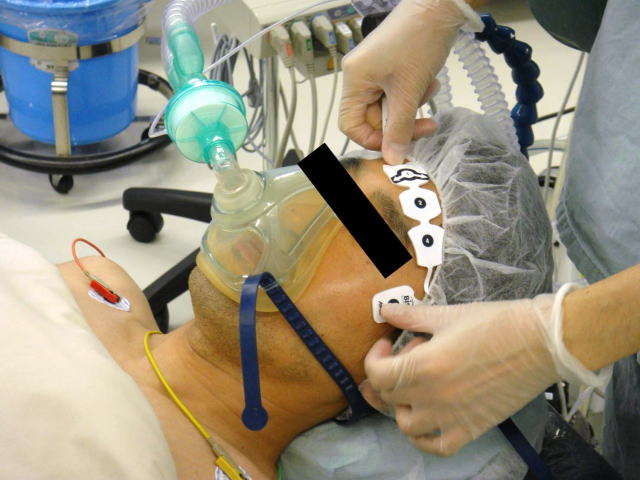
前額部にセンサー(次の写真の矢印部分)を貼り付け、そこから赤外線を照射し、反射した赤外線の吸光度を分析することで脳内の酸素飽和度を測定できる器械です。左右別々の酸素飽和度を測定できるのが特徴です。
どんなときに役立つか?
- 内頚動脈に狭窄のあるとき
- 左右どちらかの内頚動脈に狭窄のあるような患者の麻酔時、血圧低下により脳虚血になる可能性があるため、このモニターを用いて血圧をコントロールします。
- 内頚動脈内膜剥離術の時
- この手術の際、通常シャントと呼ばれる一時的なバイパスをつけた上で行いますが、それがちゃんと機能しているかを見るために用います。
- 弓部大動脈置換術の時
- この手術の際は、通常の体外循環ではなく体と脳を別々の体外循環(脳分離体外循環)をしなければならないため、脳の血流を見る目的でこのモニターを用います。
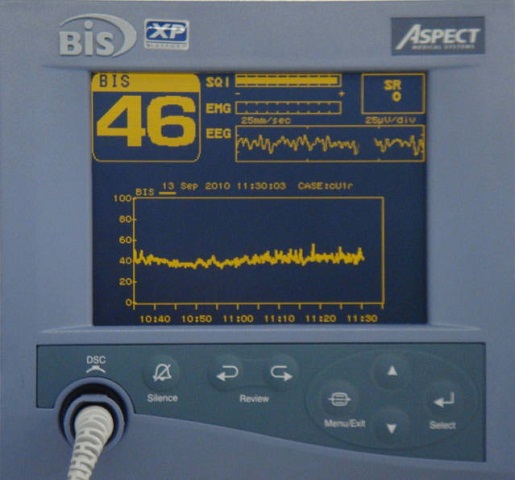
BIS(Bispectral index)
脳波を利用することで麻酔の深さを見るためのモニターです。BIS(Bispectral Index)値は、アメリカのアスペクト社独自の計算技術により求められた0~100の数値で、値が高いほど覚醒を意味し、値が低くなるにつれ催眠が深くなっていることを示します。 4つの電極で2チャネルの脳波を検出し計算に用いています。術中のさまざまな刺激や麻酔器のトラブルによる患者の予期せぬ覚醒を発見しやすくなります。 また 麻酔薬使用量を適正化する、すなわち不必要な深い麻酔を避けることにより、患者さんの予後向上につながるとされています。
血糖値
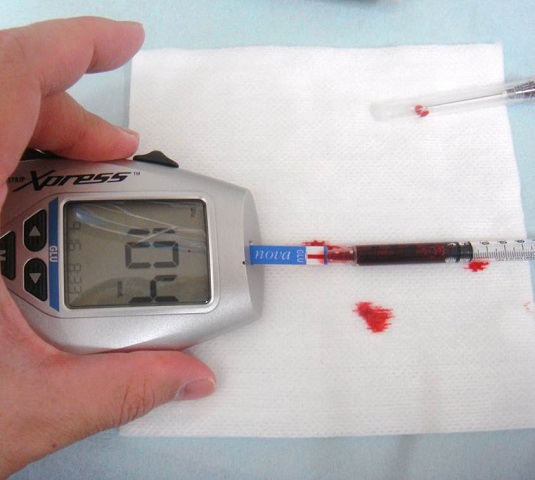
血糖値は、次の写真のような器械で測定します。検査チップの先端に少量の血液をつけると毛細管現象で吸い込まれ、15秒程度で測定が完了します。麻酔中は、糖尿病患者に限らず、様々な原因で血糖値異常が起きます。しかし、それらの症状は麻酔でマスクされてしまうため血糖値測定が必要となります。
血糖値異常の原因
低血糖を起こす原因には、深い麻酔による侵襲のブロックやブドウ糖を含まない輸液剤の大量投与などがあります。また、例えば消化管の疾患で高カロリー輸液による完全静脈栄養管理 (TPN) をされていた患者が手術を受ける際、ブドウ糖を含まない輸液剤に突然変更されると、インスリンの分泌はそのままとなるため低血糖となることがあります。逆に、大きな手術侵襲により抗ストレスホルモンが分泌されている場合や、ステロイドを使用した場合は高血糖となります。また完全静脈栄養管理されていた患者で低血糖を防ぐため高濃度のブドウ糖輸液をつづけると高血糖となってしまうこともあります。心臓外科手術で20℃ぐらいの低体温とすると高血糖になることがあります。
| 低血糖になるとき |
|---|
|
| 高血糖になるとき |
|
低血糖の症状
全身麻酔をかけられた患者では、低血糖で生じる中枢神経症状の全てと、自律神経症状の大半が麻酔によってマスクされてしまいます。
| 中枢神経症状 |
|---|
|
| 自律神経症状 |
|
赤字以外は全身麻酔によってマスクされる症状
高血糖の弊害
高血糖は、浸透圧利尿をおこし細胞内脱水をきたします。それ以外にも下記のような弊害をもたらすため、麻酔中に限らず、厳密な血糖コントロールが要求されます。
- タンパクの糖化
- 白血球機能障害による免疫低下
- サイトカイン産生増加による炎症の増悪
- 浸透圧利尿による循環血液量の減少
- 血管内皮細胞障害
- 血液凝固系の障害
- 赤血球増殖能の障害